「脳卒中治療ガイドライン」は、診療の質を標準化し、患者の予後を改善するために重要な指針です。2025年に改訂された最新版では、急性期から回復期、そして慢性期に至るまでの包括的なケア体制が強調されています。
近年、日本国内では高齢化の進行とともに脳卒中の発症数が増加傾向にあり、ガイドラインの理解と実践は医療・福祉現場の経営に直結する課題となっています。
この記事では、「脳卒中治療ガイドライン」の基本から最新の改訂内容、医療機関としての対応策をご紹介します。
脳卒中治療ガイドラインとは何か
ガイドラインの目的と構成
「脳卒中治療ガイドライン」は、日本脳卒中学会が策定した、脳卒中に関する最新かつ標準的な診療指針をまとめたものです。診療の質の向上と地域間格差の是正を目的に作成されており、医師・看護師・リハビリ専門職など、多職種にわたる医療従事者が共通の判断基準として活用できるよう構成されています。
直近では「脳卒中治療ガイドライン2021 改訂2023」が基準とされてきましたが、現在はその改訂版である「改訂2025」がでています。
今回の改訂2025では、近年登場したGLP-1受容体作動薬や抗アミロイド抗体治療薬に対する知見、DOAC(直接作用型経口抗凝固薬)や抗血小板薬による治療の知見など、近年の知見を反映した改訂などがタイムリーに行われています。
また、改訂2023での「改定した箇所が分かりにくい」などのお声が反映され、各章を担当している班長・副班長からのポイントが記載されており、より多くの方にもわかりやすくなっています。
エビデンスレベルの分類や、推奨度について
エビデンスレベル
| エビデンスレベル | 定義 |
|---|---|
| 高 | 良質な複数RCTによる一貫したエビデンス、もしくは観察研究などによる圧倒的なエビデンスがある。今後の研究により評価が変わることはまずない。 |
| 中 | 重要なlimitationのある(結果に一貫性がない、方法論に欠陥、非直接的である、不精確である)複数RCTによるエビデンス、もしくは観察研究などによる非常に強いエビデンスがある。もしさらなる研究が実施された場合、評価が変わる可能性が高い。 |
| 低 | 観察研究、体系化されていない臨床経験、もしくは重大な欠陥をもつ複数RCTによるエビデンス。あらゆる効果の推定値は不確実である。 |
つまり、上に行くほど「科学的に信頼できる強い証拠」とされます。
推奨度(臨床での推奨の強さ)
推奨度は、エビデンスの質に加えて、効果の大きさや安全性、実用性を考慮して決められます。
| 推奨度 | 定義 | 内容 |
|---|---|---|
| A | 強い推奨 | 行うよう勧められる 行うべきである |
| B | 中等度の推奨 | 行うことは妥当である |
| C | 弱い推奨 | 考慮しても良い 有効性が確立していない |
| D | 利益がない | 勧められない 有効ではない |
| E | 有害 | 行わないよう勧められる 行うべきではない |
エビデンスレベルが高くても推奨度が低い場合もあります(例えば効果はあるが副作用が強い治療)
主な対象となる患者と診療場面
脳卒中治療ガイドラインが対象とするのは、脳梗塞・脳出血・くも膜下出血といった脳卒中を発症した成人患者全般です。特に高齢者に多く見られるこれらの疾患は、患者本人だけでなく家族や介護環境にも大きな影響を及ぼすため、急性期から在宅復帰・社会復帰までを見据えた支援体制が求められています。
診療場面としては以下のように幅広くカバーされています。
- 発症初期の救急対応と画像診断(CT・MRI)
- t-PA静注療法や血管内治療に関する適応判断
- 急性期病棟から回復期リハビリ病棟へのスムーズな移行
- 在宅医療・訪問リハビリ・福祉サービスとの連携
- 再発防止に向けた生活習慣改善と服薬指導
このように、ガイドラインは単なる「診療の手順書」ではなく、患者の人生全体を見据えた医療・ケアを実践するための包括的なツールとして位置付けられています。
亜急性期以後のリハビリテーションについて
2023年改訂以降に報告された、メタアナリシスやシステマティックレビューなどを元に2025年に改訂された脳卒中治療ガイドラインでは、2023年改訂以降での、ブレイン・マシン・インターフェースを応用した訓練や、反復性経頭蓋磁気刺激(rTMS)、経頭蓋直流電気刺激 (tDCS)などの新しいリハビリテーションの有用性に言及され、以下のような複数の領域で診療内容の再整理やエビデンスの更新が行われています。
- 運動障害
- 歩行障害・歩行訓練
- 上肢機能障害
- 痙縮(けいしゅく)
- 疼痛
- 摂食・嚥下障害
- 失語症および構音障害
- 高次脳機能障害
- 脳卒中後うつ
引用元:日本脳卒中学会「脳卒中治療ガイドライン2021 改訂2025」
急性期から生活期までを通じた継続的かつ個別性の高いリハビリが推奨されており、科学的根拠に基づいた新たなアプローチの導入、一般化が今後の鍵になるとされています。
ブレイン・マシン・インターフェースと脳卒中リハビリの連携
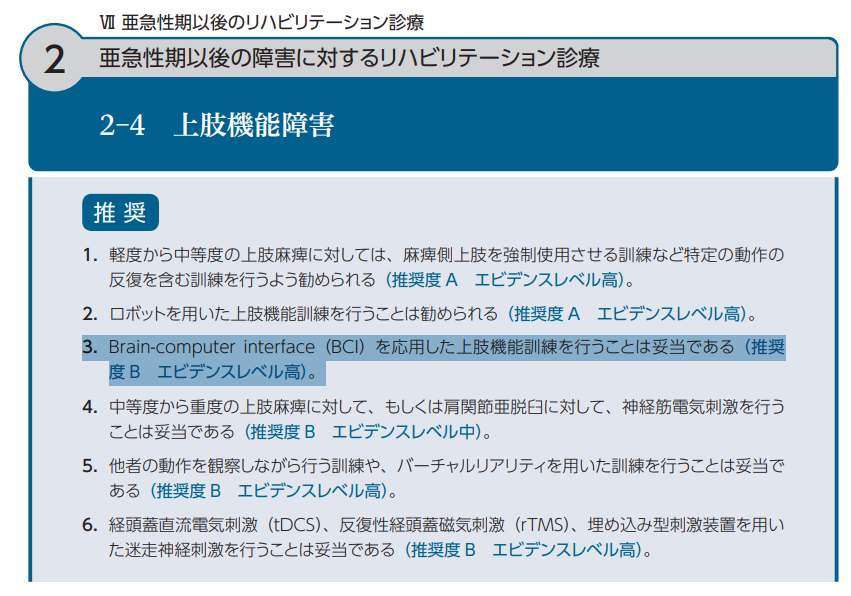
ブレイン・マシン・インターフェースBrain Machine Interface:BMI)は、上肢機能訓練において「推奨度B エビデンスレベル高」と評価されています。
BMIとは、脳の神経信号を読み取り、それをコンピュータなどの外部装置に伝達することで、意思による操作や運動支援を実現する技術です。
この技術が脳卒中リハビリに応用されることで、以下のような新たな訓練環境の構築が可能になります。
- 運動麻痺を呈した患者さんでも、麻痺肢を動かそうとする意図や運動イメージに応じて、身体へのフィードバックが得られることで、麻痺の機能回復が期待できる。
- リアルタイムにフィードバックが得られ、学習の効率化や患者さんのリハビリへの意欲にもつながる。
- 理学療法士や作業療法士のサポートと連携させることで、人と機械のハイブリッドな介入が実現する。
こうした技術は、従来のリハビリとは異なり、脳の可塑性を引き出す可能性のあるアプローチとして、ガイドラインの「科学的根拠に基づく個別的リハビリテーション」の趣旨とも整合します。
製品紹介:https://lifescapes.jp/product/
まとめ
「脳卒中治療ガイドライン」は、単なる診療マニュアルではなく、医療・福祉施設全体の質を高めるための実践的な指針です。
現場でこのガイドラインを効果的に活用するには、職員教育の充実、組織内の情報共有、多職種連携の強化、ICTや先端技術の導入といった、実務面での継続的な取り組みが求められます。
とはいえ、「脳卒中治療ガイドライン」にはまだ課題が残るとされており、将来的には、より具体的な適応条件や治療内容に踏み込んだ推奨が求められるとされています。
とりわけ、ブレイン・マシン・インターフェース(BMI)が言及されている改訂2025のⅦ章でも、「特定の症状に対しリハビリ治療が有効か否か」という総論的な言及にとどまり、どの患者に最も効果があるか、どの強度・頻度・期間で行うべきかといった詳細な適応やプロトコールまでは示されていません。
改訂2025で推奨されているリハビリテーション治療がいまだ広くは導入されていない現状を考えると、まずはこれらを広く一般化することが急務です。
BMIのような先端技術は、リハビリの可能性を大きく広げるものであり、ガイドラインが求める「さらなる患者の予後改善につながるガイドラインを構築する努力」に応えるものとして、今後の医療現場において重要な選択肢となると考えています。
私たちLIFESCAPESも、こうした先端技術の普及と臨床現場での活用を後押しできるよう、日々挑戦を重ねながら患者のお力になれる存在を目指してまいります。
ブレイン・マシン・インターフェース製品情報
https://lifescapes.jp/product/
